سکته مغزی چیست؟ علائم سکته مغزی و رویکردهای پزشکی و فیزیوتراپی برای درمان سکته مغزی را بشناسید.

سکته مغزی چیست؟
سکته مغزی، که به عنوان اختلال در جریان خون به مغز شناخته میشود، زمانی رخ میدهد که رگهای خونی، که وظیفه حمل اکسیژن و مواد مغذی به سلولها را دارند، مسدود یا آسیب دیده میشوند. به این ترتیب، بخشی از مغز قادر به دریافت اکسیژن مورد نیاز خود نمیشود، که این امر منجر به اختلال یا مرگ سلولهای مغزی میگردد. در نتیجه، عملکرد آن سلولها، که بخشی از بدن را کنترل میکنند، دچار اختلال شده و میتواند منجر به ضعف، فلج شدگی یا اختلال در هماهنگی اعضای بدن شود.
به دلیل نحوه سازماندهی مغز، آسیب به یک طرف مغز معمولاً طرف مقابل بدن را تحت تاثیر قرار میدهد. به عنوان مثال، سکته مغزی در سمت راست مغز ممکن است باعث اختلال در استفاده از بازو و پای چپ شود. بازماندگان سکته مغزی ممکن است با مجموعهای از چالشهای فیزیکی، شناختی و ارتباطی مواجه شوند که شدت و نوع آنها بسته به موقعیت، اندازه و مدت زمانی که بخشی از مغز تحت تاثیر قرار گرفته، متفاوت است.
سکته مغزی، همچنین به عنوان حمله مغزی یا تصادف عروق مغزی (CVA) نامیده میشود. سکته مغزی یک حالت غیر معمول نیست و میتواند افراد را در هر سنی تحت تاثیر قرار دهد. سکته مغزی سومین علت شایع مرگ و میر در کشورهای با درآمد بالا و یک مشکل ناتوان کننده جهانی است. تعداد مبتلایان به سکته مغزی در ایران در سال 2019 حدود یک میلیون نفر برآورد شده است.


سکته مغزی میتواند باعث ایجاد مشکلات متعددی شود، از جمله در حرکت، بینایی، حافظه، ادراک حسی و مهارتهای ارتباطی، تغذیه، و تفکر. این اختلال میتواند توانایی فرد برای مراقبت از خود را به طور چشمگیری مختل کند. با توجه به اینکه بخشهای خاصی از مغز مسئول عملکردهای معینی هستند، سکته مغزی در یکی از این مناطق میتواند چالشهای خاصی را به وجود آورد:
- نیمکره چپ مغز: میتواند منجر به ضعف یا مشکلات حسی در سمت راست بدن، مشکلات زبانی، و اختلال در مهارتهای تحلیلی شود.
- نیمکره راست مغز: ممکن است ضعف یا مشکلات حسی در سمت چپ بدن، مشکلات بصری-فضایی، و تکانشگری یا رفتار نامناسب را به دنبال داشته باشد.
- مخچه: این ناحیه ممکن است موجب مشکلات هماهنگی و تعادل، همراه با سرگیجه شود.
- ساقه مغز: میتواند منجر به مشکلات بلع، مسائل بینایی، و کاهش هوشیاری گردد.
درک اینکه چگونه سکته مغزی میتواند بر مناطق مختلف مغز و در نتیجه بر عملکردهای مختلف بدن تأثیر بگذارد، برای مدیریت بهبودی و بازیابی حیاتی است.
چه چیزی باعث سکته می شود؟
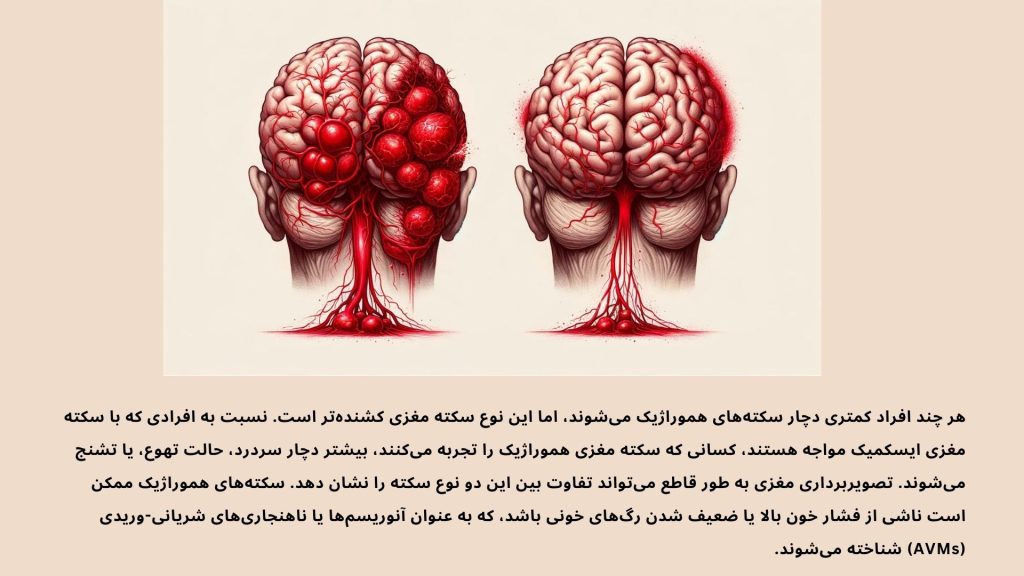
سکته مغزی ناشی از اختلال در جریان خون به مغز است که اغلب به دلیل بیماریهای عروق خونی رخ میدهد. مشکلات متفاوتی میتوانند بر رگهای خونی تأثیر بگذارند، اما شایعترین نوع سکته مغزی، که تقریباً 85 درصد از کل سکتهها را شامل میشود، سکته ایسکمیک یا ترومبوتیک است. این نوع سکته زمانی اتفاق میافتد که یک لخته خون در رگ خونی مسدود شده و جریان خون را به سمت مغز یا در داخل خود مغز قطع میکند. بافت مغزی که توسط آن رگ خونی خاص تغذیه میشود، در نتیجه کمبود اکسیژن آسیب میبیند و ممکن است به صورت موقت یا دائم آسیب دیده باشد.
نوع دیگری از سکته مغزی، که نسبتاً کمتر رایج است و تقریباً 15 درصد از کل سکتهها را تشکیل میدهد، سکته هموراژیک یا خونریزی در مغز است. در این حالت، خون از رگ خونی به درون بافت مغز نشت کرده و فضای بافتی را اشغال میکند. خونریزی باعث فشار آمدن به سلولهای عصبی و آسیب دیدن آنها میشود، در نتیجه عملکردها، رفتارها، یا فعالیتهایی که تحت کنترل آن بخش خاص از مغز هستند، تحت تأثیر قرار میگیرند و ناهنجار میشوند.

چه کسانی در معرض خطر سکته مغزی هستند؟
عوامل خطر سکته مغزی را میتوان به سه دسته کلی تقسیمبندی کرد:
دسته اول، شامل عوامل خطری است که با دارو یا درمان پزشکی قابل تغییر هستند، مانند اصلاح جراحی ناهنجاریهای عروق خونی، مصرف داروهای رقیقکننده خون، یا مصرف روزانه آسپرین. دسته دوم، عوامل خطری را شامل میشود که با تغییرات در سبک زندگی قابل اصلاح هستند، از جمله کنترل فشار خون بالا، دیابت، و کلسترول، یا ترک سبک زندگی بیتحرک، سیگار کشیدن، و مصرف الکل.
دسته سوم، شامل عوامل خطری است که قابل تغییر نیستند. بهعنوان مثال، سابقه خانوادگی خطر ابتلا به سکته مغزی را اندکی افزایش میدهد و شرایط ژنتیکی وجود دارد که میتوانند به سکته مغزی منجر شوند، مانند بیماری سلول داسیشکل، بیماری فابری، و کاداسیل. افراد اغلب درباره این عوامل بحث میکنند، اما امکان انجام اقدام زیادی در مورد آنها وجود ندارد.
بنابراین، بر روی عواملی که قابل تغییر هستند، چه از طریق تنظیمات در سبک زندگی و چه از طریق دارو، تمرکز کنید.


تفاوتی میان نرخ سکته مغزی در مردان و نرخ سکته مغزی در زنان وجود دارد. شیوع سکته مغزی در زنان تا رسیدن به سن یائسگی پایینتر است، نشاندهنده نوعی اثر محافظتی ناشی از جنسیت زنانه است. با این حال، با افزایش سن، به نظر میرسد این مزیت از بین میرود. به طور متوسط، زنان عمر طولانیتری نسبت به مردان دارند؛ بنابراین، تعداد زنانی که در نهایت دچار سکته مغزی میشوند، به طور قابل توجهی بیشتر از مردان است.


یک مشاهده دیگر در زمینه جمعیتشناسی سکته مغزی، وجود “کمربند سکته” در ایالات متحده است. این کمربند، که جنوب شرقی ایالات متحده را شامل میشود، دارای نرخ سکته مغزی به طور چشمگیری بالاتری است—تقریبا دو برابر نرخ در سایر قسمتهای کشور. دلایل این تفاوت احتمالا به عوامل خطر شناخته شده برای سکته مغزی مربوط میشود، شامل تفاوتهای در رژیم غذایی، شیوع بالای فشار خون، دیابت، و مصرف دخانیات؛ همچنین تفاوتهای نژادی و قومی در نرخهای سکته مغزی نیز مؤثر است.
آمریکاییهای آفریقاییتبار در معرض خطر بیشتری برای ابتلا به سکته مغزی قرار دارند، تقریبا دو برابر بیش از افراد قفقازی. برخی شرایط، مانند آترواسکلروز داخل جمجمهای (سخت شدن شریانهای مغز)، در میان اسپانیاییها و آسیاییها شایعتر است. همچنین، در حال حاضر، تعداد افراد جوانی که دچار سکته مغزی میشوند بیش از هر زمان دیگری است و این امر با شیوع عوامل خطر سکته مغزی ارتباط دارد. به موازات افزایش شیوع چاقی، دیابت نیز شایعتر میشود و سوءمصرف مواد مخدر گستردهتر میشود، افزایش نرخ سکته مغزی را شاهد خواهیم بود. حتی کودکان، نوجوانان، و نوزادان نیز ممکن است دچار سکته مغزی شوند. خبر خوب این است که انعطافپذیری بیشتری در مغز افراد جوانتر برای بهبودی وجود دارد، اگرچه آنها ممکن است سالهای زیادی را با تأثیرات سکته مغزی در زندگی خود سپری کنند.


چه احتمالی وجود دارد که افرادی که یک بار سکته مغزی کردهاند، در زمانی از زندگی خود دوباره دچار سکته شوند؟
خطر تکرار سکته مغزی بستگی به علت اولیه سکته و نیز عوامل خطر سکته مغزی که فرد داشته، دارد. بدون شک، داشتن سابقه سکته قبلی، هر فردی را در دستهی بالای خطر برای تکرار سکته قرار میدهد. اگر به آمار کلی نگاه کنیم، حدود ۱۰ درصد از تمام بیمارانی که سکته کردهاند، در اولین سال دچار دومین سکته خواهند شد. البته این خطر با درمان و اقدامات پیشگیرانهای که فرد انجام میدهد، میتواند به شدت تغییر کند.
خطر سکته مغزی دوم پس از یک سکته اول بستگی به نوع سکته و علتهای آن دارد. به عنوان مثال، برخی از افرادی که به دلیل وجود یک رگ خونی غیرطبیعی، مثل آنوریسم، دچار سکته هموراژیک شدهاند، نیاز به عمل جراحی برای بستن یا کوچک کردن آنوریسم دارند. در این مورد، خطر آنها برای سکته بعدی بسیار کمتر میشود. اما اگر مراقبتهای لازم انجام نشود، طبیعتاً همچنان خطر سکته بعدی وجود دارد.


















































همچنین، اگر فردی که سکته ایسکمیک داشته باشد و همچنان عوامل خطری که در ابتدا باعث سکته شدهاند—مانند فشار خون بالا، دیابت، سیگار کشیدن یا مصرف بیش از حد الکل—را داشته باشد و هیچکدام از این موارد مورد توجه قرار نگیرد، این موضوع به مشکلی بزرگ تبدیل میشود و خطر تکرار افزایش مییابد.
حداقل یک چهارم از تمام افرادی که سکته مغزی داشتهاند، در طول عمرشان دوباره دچار سکته خواهند شد. با دانستن علت سکته خود و کاهش عوامل خطر، میتوانید خطر خود را به طور چشمگیری کاهش دهید. با این حال، تا یک سوم سکتهها، علت ناشناخته است.. این نوع سکتهها را این نوع سکتهها، سکتههای کریپتوژنیک نامیده میشوند که میتوانند هم ناامیدکننده و هم ترسناک باشند. پزشک شما ممکن است توانایی انجام آزمایشهای بیشتری برای تعیین علت سکتهتان را داشته باشد و به شما در گرفتن گامهایی برای مدیریت عوامل خطر به منظور پیشگیری از تکرار سکته کمک کند.


















































فرد برای جلوگیری از وقوع سکته (مجدد) چه اقداماتی میتواند انجام دهد؟
چند دهه پیش، تصور میشد سکته تقریباً غیرقابل درمان است. اما در طول چند دهه، به نقطهای رسیدهایم که سکته را اکنون میتوان قابل پیشگیریترین بیماریهای فاجعهآمیز دانست. درمان پرخاشگرانه عوامل خطر سکته، یکی از اصول اساسی پیشگیری از سکته در بیمارانی است که قبلاً سکته کردهاند. ما اطلاعات زیادی درباره عوامل خطر سکته داریم: فشار خون بالا، کلسترول بالا، سیگار کشیدن، و چاقی. بنابراین، اگر عوامل خطر قابل تغییر را به طور پرخاشگرانه درمان کنیم، میبینیم که این اقدامات میتوانند تأثیر قابل توجهی بر کاهش شانس وقوع سکتههای مکرر داشته باشند.


















































چند نمونه از شرایطی که اقدامات پیشگیرانه مخصوص به خود دارند، به شما ارائه میدهم. بیمارانی که با وضعیتی به نام فیبریلاسیون دهلیزی، یک نوع ضربان قلب نامنظم (یا آریتمی قلبی)، مواجه هستند، پنج برابر بیشتر از افراد همسن خود که فیبریلاسیون دهلیزی ندارند، احتمال دچار شدن به سکته در آنها وجود دارد. بنابراین، این یکی از مهمترین علل کاردیوامبولیک سکته است—سکتههایی که به دلیل لختههایی که در قلب تشکیل و سپس جدا میشوند، به مغز میروند و یک رگ خونی را مسدود میکنند. فیبریلاسیون دهلیزی علت بسیار مهمی برای سکته است؛ این بیماری برای ۱۵ درصد یا بیشتر از کل سکتههای ایسکمیک مسئولیت دارد.


















































برای بیمارانی که فیبریلاسیون دهلیزی دارند، یک درمان بسیار مؤثر برای پیشگیری از سکته، به نام درمان ضدانعقادی وجود دارد که به جلوگیری از لختهشدن خون کمک میکند. یکی از پیشرفتهای عمده پنج سال اخیر، توسعه داروهای جدید ضدانعقادی خوراکی بوده است که در بسیاری از موارد، داروهای قدیمیتر کومادین (وارفارین) را به عنوان گزینه اول برای پیشگیری از سکته در بیماران مبتلا به فیبریلاسیون دهلیزی جایگزین کردهاند. داروهایی نظیر الیکوییس (آپیکسابان)، پراداکسا (دابیگاتران)، و زارلتو (ریواروکسابان) هستند و بسیار مؤثرند. ما درباره داروهایی صحبت میکنیم که به تنهایی میتوانند خطر سکته را تا ۷۰ تا ۸۰ درصد کاهش دهند.


















































یکی دیگر از علل مهم سکته، استنوز کاروتید یا انسداد شریان کاروتید در گردن است، که یکی از مهمترین راههای جریان خون به سمت مغز به شمار میرود. اگر شما انسداد شدیدی در شریان کاروتید خود داشته باشید، در معرض خطر بالایی برای ابتلا به سکته قرار خواهید گرفت. اغلب افرادی که به استنوز کاروتید مبتلا هستند، به بازسازی عروق کاروتید، یک نوع جراحی یا روشی برای بازکردن شریان، نیاز دارند. اکنون هم تکنیکهای جراحی سنتی و هم روش استنت گذاری کاروتید را داریم، که در سالهای اخیر نشان داده شدهاند که از نظر اثربخشی در بازکردن شریان و پیشگیری از سکتههای آینده، با جراحی برابری میکنند.


















































برای بیمارانی که نه فیبریلاسیون دهلیزی و نه استنوز کاروتید دارند، اغلب ممکن است از مصرف داروهایی نظیر آسپرین یا کلوپیدوگرل (پلاویکس) بهرهمند شوند. این داروها، رقیقکنندههای خون هستند و برای بیماران با سکته ایسکمیک، اغلب در کاهش خطر تکرار سکته مؤثرند. کنترل فشار خون بسیار حیاتی است. این مورد یکی از دقیقترین عوامل تعیینکننده احتمال رخ دادن سکته دیگر است. فشار خون بالا، بدون شک، مهمترین عامل خطر قابل درمان برای سکته از دیدگاه بهداشت عمومی محسوب میشود


















































برخی از انواع سکته به طور مستقیم نتیجهی فشار خون مزمن بالا هستند. برای بیماران با خونریزیهای داخل مغزی (رایجترین نوع سکته هموراژیک)، فشار خون بالا به وضوح علت اصلی است. فشار خون بالا همچنین علت اصلی نوعی از سکته ایسکمیک موسوم به سکته لاکونار است.
راههای متنوعی برای کنترل فشار خون پس از یک سکته مغزی وجود دارد. از طریق خوردن رژیم غذایی سالم و کاهش مصرف نمک، ورزش یا حفظ فعالیت بدنی، و برای افراد زیادی که با فشار خون بالا مواجه هستند، مصرف دارو میتوان این امر را محقق ساخت. ما بیش از پیش میفهمیم که کنترل ایدهآل فشار خون چقدر حائز اهمیت است—نه فقط به طور متوسط یا نرمال بالا، بلکه به شکلی ایدهآل.


















































نکات کلیدی:
دو نوع سکته وجود دارد:
شایعترین نوع، سکته ایسکمیک است که به دلیل گیر کردن لختهای در جریان خون رسانی به مغز ایجاد میشود؛ ۸۵ درصد از سکتهها ایسکمیک هستند.
نوع دیگر، سکته هموراژیک است که ناشی از خونریزی در مغز است؛ ۱۵ درصد از سکتهها هموراژیک اند.
هر فردی ممکن است در هر زمانی از زندگیاش دچار سکته شود. با این حال، برخی افراد دارای عوامل خطر بیشتری برای سکته هستند.


















































درمان سکته:
بدون توجه به دلیل وقوع آن، سکته نیاز به درمان فوری دارد. هنگام رسیدن به بیمارستان، شما با پزشکان و پرستاران متخصصی روبرو میشوید که وظیفه تشخیص و درمان سکته را بر عهده دارند. در اینجا به توضیح وقایعی که بلافاصله پس از یک سکته رخ میدهد می پردازیم:


















































اگر دچار سکته شدید چه کاری باید انجام دهید؟
شما میتوانید با استفاده از اختصار FAST، سکته را تشخیص دهید:
– **F** مخفف صورت است—ضعف ناگهانی در یک طرف صورت شما.
– **A** نشاندهنده ضعف ناگهانی در یکی از بازوهایتان است—در صورتی که نتوانید هر دو بازو را بلند کنید.
– **S** برای مشکلات ناگهانی در گفتار است.
– **T** معنای زمان است. زمان به معنای مغز است—زمانی برای تماس با ۹۱۱. نباید با پزشک خانوادگی خود تماس بگیرید. یک آمبولانس خبر کنید و خود را به نزدیکترین مرکز سکته برسانید. رانندگان آمبولانس معمولاً میدانند که نزدیکترین بیمارستان مجاز به درمان سکته کجاست و میتوانند بهترین درمان را به شما ارائه دهند.
– **F =** افتادگی صورت
– **A =** ضعف بازو
– **S =** مشکل در گفتار
– **T =** زمان برای درخواست کمک


















































بسیاری از افرادی که دچار سکته میشوند، تصور میکنند که نیاز به استراحت چند دقیقهای دارند، یا امیدوارند که صبح روز بعد احساس بهتری خواهند داشت. نادیده گرفتن علائم سکته یا تأخیر در درمان، توانایی پزشکان برای ارائه داروها و اقدامات جراحی نجاتبخش مغز را به شدت کاهش میدهد. این است معنای «زمان یعنی مغز شما».
بیشتر افرادی که دچار سکته مغزی میشوند بالای ۵۰ سال سن دارند، با این حال، تعداد جوانانی که دچار سکته میشوند، اخیراً به طور چشمگیری افزایش یافته است. بیشتر سکتهها در جوانان به عواملی مانند چاقی، فشار خون بالا، دیابت، و سیگار کشیدن مرتبط هستند. بدون توجه به سنتان، همیشه نسبت به علائم هشداردهنده سکته مغزی هوشیار باشید، ضمن اینکه انتخابهای سبک زندگی را که به پیشگیری از وقوع آن کمک میکنند، در نظر بگیرید. یک اونس پیشگیری، ارزشی برابر با یک پوند درمان دارد


















































در بیمارستان چه اتفاقی خواهد افتاد؟
معمولا سکتهها با معاینه بالینی توسط پزشک اورژانس یا نورولوژیست تشخیص داده میشوند، که با نوعی تصویربرداری از مغز—امآرآی یا CT اسکن تایید می شوند.
با درمانهای اولیه سکته میتوان کارهای زیادی برای محدود کردن آسیبها انجام داد. بنابراین، بیماران باید انتظار یک بررسی کاملاً جامع و فوقالعاده سریع در بخش اورژانس یک بیمارستان بزرگ را داشته باشند تا مکانیسم سکته را دریابند و، در صورت وجود بافت مغزی قابل نجات، ببینند چه اقداماتی میتوان برای باز کردن شریان لختهشده و اجازه دادن به خون برای بازگشت به آن بافت مغزی انجام داد.


















































درمانهای فوری برای سکته چه هستند؟
در مورد سکتههای ایسکمیک، روشهایی وجود دارد که میتوانیم برای احتمالاً معکوس کردن یا حداقل کاهش اثرات آنها انجام دهیم. اما این اقدامات باید تقریباً بلافاصله انجام شوند. یک درمان، آنچه که ما به آن خارجسازی مکانیکی لخته میگوییم، شامل ورود به شریان مغز با کاتتر، گرفتن لخته، بیرون کشیدن آن و بازگرداندن جریان خون به بخش مربوطه از مغز است


















































دارویی به نام tPA (فعالکننده پلاسمینوژن بافتی) وجود دارد که به حل شدن لختهها کمک میکند. ممکن است آن را به عنوان داروی شکستن لخته شنیده باشید. این دارو از اواخر دهه ۱۹۹۰ موجود است و برای درمان سکتههای ایسکمیک به کار میرود. اثر آن هر چه زودتر ارائه شود بهتر است. هر چه سریعتر بتوان یک بیمار را از محل سکته، مثلاً از در خانه، به بیمارستان برای دریافت دارو به صورت وریدی منتقل کرد، نتایج بهتری حاصل میشود. پزشکان سکته به این فرآیند، زمان ورود تا تزریق، اشاره میکنند. تمرکز زیادی در اکثر بخشهای سکته بر انتقال سریع بیماران به بیمارستان و سپس تجویز این دارو است. پس از حدود چهار و نیم ساعت، خطرات تجویز tPA از منافع آن بیشتر میشود.


















































یک بازمانده سکته چه زمانی به جراحی نیاز دارد؟
در شرایط خاصی مرتبط با خود سکته، جراحی مناسب است. درصدی از بیماران با سکتههای ایسکمیک، دچار تورم یا ادم میشوند. این حالت، زمانی که سکته باعث میشود مایع از قسمتهای سالم مغز وارد شود، به عنوان سکته بدخیم نامیده میشود. اگر مغز متورم شود و جمجمه نتواند گسترش یابد، مغز به درون خود فرو میپاشد. جراح بخشی از جمجمه را برمیدارد تا به مغز متورم اجازه دهد گسترش یابد و به بافت مغزی سالم مجاور آسیب یا فشار وارد نکند.
نشانه دیگر برای جراحی، زمانی است که سکته به دلیل خونریزی مغزی ایجاد شود، که در حدود ۱۵ درصد سکتهها رخ میدهد. خارج کردن خونریزی با تخلیه خون یا تعمیر رگ خونی پاره شده میتواند به کاهش علائم روی بافت مغزی مجاور کمک کند.


















































سکته کوچک یا TIA (حمله ایسکمیک گذرا) چیست؟
اصطلاح TIA در مقابل اصطلاح سکته به منظور نشان دادن است که علائم، که برای هر دو نوع سکته یکسان هستند، در سکته TIA گذرا یا موقتی هستند، به طوری که در TIA کاملاً علائم برطرف می شود. معمولاً اثرات برای چند دقیقه تا چندین ساعت قابل مشاهده هستند، اما اثرات ظرف ۲۴ ساعت ناپدید میشوند. بسیار مهم است که علائم TIA را نادیده نگیرید. خطر سکته پس از یک TIA میتواند به اندازه، اگر بیشتر نباشد، خطر داشتن یک سکته دوم پس از یک سکته کامل باشد. این به این معناست که شما باید بلافاصله پس از یک TIA، همانند زمانی که واقعاً دچار یک سکته کامل شدهاید، به دنبال مراقبت پزشکی باشید. همچنین این بدان معناست که شما اکنون فرصتی دارید تا اقدامات پیشگیرانهای انجام دهید تا از یک سکته کامل که عواقب آن میتواند دائمی یا بلندمدت باشد، جلوگیری کنید.


















































آیا داروهایی وجود دارند که پس از سکته به ترمیم مغز کمک کنند؟
متأسفانه در حال حاضر هیچ درمان دارویی مؤثری که به طور مستقیم ترمیم مغز را پس از سکته ترویج دهد، وجود ندارد. اگرچه امید است در ۵ تا ۱۰ سال آینده برخی از این داروها موجود شوند، اما فعلاً هیچ قرص یا دارویی که بتواند بهبودی در مغز را تقویت کند، وجود ندارد


















































با این حال، برای مهارکنندههای انتخابی بازجذب سروتونین (SSRIs) نقشهایی وجود دارد. این داروها، که معمولاً به نامهای پروزاک (فلوکستین)، پاکسیل (پاروکستین)، یا زولوفت (سرترالین) شناخته میشوند و ابتدا برای درمان افسردگی توسعه یافتهاند، یکی از نقشهای اصلی و قابل استناد خوب آنها در درمان افسردگی پس از سکته است. تا ۳۰ درصد بیماران پس از سکته دچار افسردگی بالینی میشوند، بخشی از این امر ممکن است ناشی از خود سکته باشد. همانطور که سکته میتواند با مدارهای کنترل حرکت تداخل ایجاد کند، میتواند با مدارهای کنترل احساسات نیز تداخل داشته باشد. بنابراین، افسردگی میتواند یک عارضه جانبی واقعی نورولوژیکی ناشی از سکته باشد و افرادی که پس از سکته افسرده میشوند، به خوبی بهبود نمییابند. بنابراین، یک فایده روشن از استفاده از این داروها، درمان افسردگی پس از سکته است.


















































علاوه بر این، یک مطالعه بالینی نشان داد که پروزاک، اگر در ۹۰ روز اول پس از سکته داده شود، ممکن است بهبودی حرکتی را تقویت کند. این ممکن است به این دلیل باشد که توانایی مشارکت در توانبخشی و مشارکت کاملتر با کنترل افسردگی را تقویت کرده است، اما همچنین نشانهای در آن دادهها وجود دارد که نشان میدهد واقعاً بهبودی را تقویت کرده باشد. بنابراین، در اوایل دوره پس از سکته، در چند هفته تا ماههای اول، ممکن است نقشی برای این SSRIs در تقویت بهبودی وجود داشته باشد.


















































گزارشهای موردی و مطالعات کوچکی وجود دارند که نشان میدهند تقویت LDOPA، با استفاده از داروهای بیماری پارکینسون مانند سینمت (کاربیدوپا لوودوپا) یا محرکهایی مانند ریتالین (متیلفنیدات)، ممکن است مفید باشد. با این حال، هرگاه تلاشهایی برای تکرار این نتایج یا اجرای مطالعات موردی بزرگتر صورت گرفته، نتایج مطلوب حاصل نشده است.


















































مسئله این است که بسیاری از پزشکان احساس میکنند نیاز به انجام اقدامی دارند، بنابراین بیماران نهایتاً تحت درمان با تعداد زیادی از این داروها قرار میگیرند. یکی از رویکردهای متداول در توانبخشی عصبی، قطع داروها برای بررسی وضعیت بیماران است. اگر داروها مؤثر باشند، باید شاهد بدتر شدن وضعیت بیماران باشیم، که در این صورت، ما آنها را دوباره تحت درمان با داروها قرار میدهیم. اغلب، بیماران به مرور زمان و با مراجعه به پزشکان مختلف که قصد کمک دارند، داروهای بیشتری را جمعآوری میکنند. پزشکان داروها را تجویز میکنند، اما تمام داروها دارای عوارض جانبی هستند. بنابراین، اگر شواهد پزشکی موجهی برای استفاده از آنها وجود نداشته باشد، معمولاً به دلیل خطر عوارض جانبی، ارزش مصرف آنها وجود ندارد.


















































یک بازمانده سکته میپرسد: «اکنون چه مسائل پزشکی دیگری را باید رعایت کنم چون دچار سکته شدهام؟»
نگرانیهای آشکار، مانند فلج شدن یک طرف بدن که مشکلاتی در عملکرد حرکتی ایجاد میکند، یا نقص در گفتار یا زبان، بلافاصله مشخص میشوند. هنگامی که گرد و غبار فرو مینشیند و کسی که به دلیل سکته بستری شده به خانه برمیگردد، اغلب واضحتر میشود اگر کاستیهای شناختی وجود داشته باشد.
با این حال، چیز دیگری که باید مراقب آن بود دمانس است. بسیاری از افراد هر زمان که اصطلاح دمانس استفاده میشود، به بیماری آلزایمر فکر میکنند، اما در واقع سکتهها دومین علت اصلی دمانس پس از آلزایمر هستند. مشکلات شناختی که با گذشت زمان بدتر میشوند به جای اینکه ثابت بمانند یا بهبود یابند، ممکن است به دمانس عروقی مربوط باشد.


















































تغییرات در خلق و خو، مانند افسردگی، ممکن است در حدود یک سوم بیماران پس از سکته رخ دهد. این ممکن است فقط بعداً آشکار شود، بنابراین مهم است که به دنبال آن باشیم.
تشنج در حدود ۱۰ درصد از بیمارانی که سکته کردهاند، رخ میدهد. گاهی اوقات تشنج میتواند در دنباله مستقیم سکته رخ دهد، و گاهی اوقات میتواند هفتهها، ماهها یا حتی سالها پس از سکته اتفاق بیفتد. تشنج به دلیل بافت اسکار ایجاد شده توسط سکته رخ میدهد که باعث شلیک الکتریکی غیرطبیعی سلولهای مغزی میشود.


















































افرادی که دچار سکته میشوند، در واقع در معرض خطر ابتلا به تعدادی از شرایط پزشکی هستند، به ویژه در اوایل پس از سکته. به عنوان مثال، لختههای خونی، که به آنها ترومبوز ورید عمقی یا DVT (لختهها در پاها) و امبولی ریه (لختهها در ریهها) گفته میشود، میتوانند عوارض بسیار جدی و نسبتاً رایجی باشند. تا ۶۰ درصد افراد در اوایل پس از سکته به این مشکلات دچار میشوند، اما دوره خطر تقریباً یک یا دو ماه پس از سکته پایان مییابد.


















































همچنین، داشتن عفونتهایی مانند ذاتالریه یا عفونت مجاری ادراری میتواند نسبتاً رایج باشد. بسیاری از عوارض ناشی از بیحرکتی است، به این معنی که فرد زیاد حرکت نمیکند، مانند زخمهای فشاری یا انقباضات (سفتی یا تنگی اندامها) همچنین لختههای خون. این مشکلات، عواقب اصلی بودن در حالت بیحرکتی و غیرفعال هستند.


















































برای جلوگیری از لختههای خون در پاها، بلند شدن و حرکت کردن تا حد امکان و به محض امکان، کلیدی است. اگر شما در معرض خطر بالای DVT هستید، پزشک شما را برای داروهای رقیقکننده خون، مانند هپارین با دوز پایین، ارزیابی خواهد کرد تا لختهها به آسانی تشکیل نشوند. اگر یکی از پاهایتان بزرگتر از دیگری به نظر رسید و قرمز و متورم بود، فوراً با پزشک تماس بگیرید و از ماساژ دادن پا خودداری کنید.


















































اگر شما داروی ضدانعقاد مصرف میکنید، کبودی به راحتی اتفاق میافتد. بزرگترین عارضه، خطر خونریزی گوارشی (GI) است. بنابراین اگر خون در مدفوع خود دیدید یا خونریزی غیرعادی از هر کجا مشاهده کردید، بلافاصله با پزشک تماس بگیرید.
با تیم درمانی خود در مورد آنچه از هر داروی جدیدی که مصرف میکنید انتظار دارید، صحبت کنید.


















































نکات کلیدی:
با استفاده از اختصار FAST، یاد بگیرید چگونه یک سکته را تشخیص دهید:
- صورت: آیا صورت از یک طرف افتادگی دارد؟
- بازوها: آیا فرد قادر به بالا بردن هر دو بازو است؟
- گفتار: آیا گفتار واضح و منسجم است؟
- زمان: همین حالا وقت تماس با ۹۱۱ است!
در صورت امکان، به بیمارستانی با گواهینامه درمان سکته مراجعه کنید تا بهترین درمانها را دریافت کنید. نورولوژیست تعیین خواهد کرد که آیا بیمار سکتهای به داروی حل کننده لخته، برداشتن لخته، جراحی یا سایر درمانها نیاز دارد.
پس از درمانهای پزشکی اولیه، هیچ دارویی برای سرعت بخشیدن به روند بهبود وجود ندارد، هرچند که درمان افسردگی ممکن است یک ایده خوب باشد.
یک حمله ایسکمیک گذرا (یا TIA) نیاز به همان میزان توجه پزشکی به عنوان یک سکته کامل دارد.


















































انتظاراتی که باید داشته باشیم.
سکته در یک لحظه رخ میدهد، اما روند بهبودی بسیار طولانیتر است. هر مغزی متفاوت است و هر سکتهای منحصر به فرد، پس دشوار است دقیقاً بدانیم بهبودی شما چگونه خواهد بود. برخی از افراد بهبودی کامل و سریعی دارند، در حالی که دیگران به کندی برخی تواناییها را باز مییابند. با این حال، تعدادی روندهای عمومی در بهبودی سکته وجود دارد که میتواند به شما کمک کند تا بدانید چه انتظاراتی داشته باشید و چگونه بهبودی خود را به حداکثر برسانید. دکتر کارمایکل و دکتر راث تجربیات خود از کار با بازماندگان سکته در عمل پزشکی و تحقیقات خود را به اشتراک میگذارند.


















































مراحل بهبودی سکته مغزی چیست؟
مراحل بهبودی سکته به خوبی شناخته شدهاند وجود دارد، هرچند هنوز برخی بحثها در مورد مرزهای دقیق آنها وجود دارد. در ابتدا، مرحله فوقحاد قرار دارد. این بدان معناست که سکته و آسیب بافت در عرض چند دقیقه در حال تکامل هستند، بنابراین تصمیمگیریها باید بسیار سریع در مورد باز کردن لخته خون یا سایر گزینههای درمانی، اغلب توسط نورولوژیست متخصص سکته، انجام شود.


















































مرحله حاد در چند روز پس از سکته اتفاق میافتد. این مرحله همچنان در واحد سکته بیمارستان رخ میدهد، اما دیگر درمانهای پزشکی متوجه رگی که مسدود شده، نیست. لخته برای همه در سه روز اول باز میشود – فارغ از اینکه آیا دارو، استنت، یا هر چیز دیگری دریافت کردهاند. اکنون زمانی است که ما بر روی ثبات بیمار، درک دلیل وقوع سکته، و آمادهسازی آنها برای مرحله بعدی بهبودی تمرکز میکنیم.
مرحله بعدی، مرحله تحت حاد است. این مرحله پس از پنج یا شش روز اول رخ میدهد و حدود سه تا شش ماه طول میکشد. زمانی است که بیشتر بهبودیها اتفاق میافتد. خوشبختانه، این بهبودی تقریباً صرفنظر از اینکه چه کاری انجام دهید—به صورت خودبهخودی رخ میدهد. بنابراین مهم نیست اگر بیمار در واحد توانبخشی، در خانه با درمان، یا در یک مرکز پرستاری مهارتی باشد—تمام بیماران در این فاز به تدریج بهبود مییابند.


















































سپس، پس از این مرحله تحت حاد سه تا شش ماهه، وارد مرحله مزمن بهبودی سکته میشویم. در مرحله مزمن، بهبودی هنوز ممکن است، اگرچه ممکن است کندتر و مخصوص به وظیفه خاص باشد. در حالی که در دوره زیرحاد، بهبودی به صورت عمومیتری رخ میدهد و شامل راه رفتن، صحبت کردن، و استفاده از دست میشود، در مرحله مزمن، واقعاً بیشتر در مورد بهبود در یک وظیفه در یک زمان است و نیاز به تلاش بیشتری دارد.
بهبودی با یک سکته مزمن معمولاً در یک حوزهای است که بیمار واقعاً مشتاق به کار بر روی آن است. بیماران ممکن است بگویند، «راه رفتن من مختل شده است، و این چیزی است که واقعاً میخواهم بهبود یابد.» بنابراین آنها سپس بر روی درمانهای توانبخشی متمرکز بر راه رفتن تمرکز میکنند. یا ممکن است بگویند، «دسترسی و گرفتن من است—این واقعاً چیزی است که میخواهم روی آن تمرکز کنم.» بنابراین آنها بر روی آن با یک درمانگر یا تمرینات تمرکز میکنند. این کار نیاز به تلاش و زمان بیشتری دارد، اما آنها میتوانند پیشرفت کنند.


















































چه مدت طول می کشد تا بهبودی حاصل شود؟
بهبودی در هر بیمار متفاوت است. برخی افراد روندی تقریباً ثابت و مداوم در بهبود تواناییهای خود تجربه میکنند، در حالی که برخی دیگر در مسیر بهبودی خود با فراز و نشیبهایی روبرو هستند، گاهی پیشرفت کرده و سپس در یک سطح ثابت باقی میمانند، و سپس دوباره پیشرفت میکنند. گاهی اوقات، افراد در ابتدا پیشرفت چندانی نمیکنند، اما بعداً بهبود قابل توجهی را شاهد هستند. بنابراین، تجربه بهبودی واقعاً متفاوتی وجود دارد.
یک نکته مهم که باید به خاطر سپرد، این است که دو دسته بزرگ از بهبودی برای افرادی که سکته کردهاند وجود دارد. این میتواند شامل بهبودی نقصها باشد، مانند بهبود قدرت بازو، بهبود قدرت پا، یا بهبودی در زبان و ارتباطات، یا میتواند بهبودی در عملکرد باشد—وظایف روزانه مانند توانایی راه رفتن، لباس پوشیدن، یا مراقبت از خود، حتی اگر بازو یا پا ضعیف باشد یا زبان به طور کامل بهبود پیدا نکرده باشد.


















































کتابهای قدیمی اغلب بیان میکنند که بهبودی پس از یک نقطه خاص متوقف یا کند میشود—اغلب از سه تا شش ماه نقل میشود—اما هرکدام از ما که در زمینه توانبخشی کار میکنیم، بیمارانی را میبینیم که خیلی پس از آن زمان نیز به بهبودی خود ادامه میدهند. گاهی اوقات واقعاً بهبودی فیزیکی (بهبود نقص) است، اما غالباً واقعاً بهبود در توانایی استقلال، توانایی انجام برخی از فعالیتهای روزانه به تنهایی (بهبود عملکرد) است.
تا حدودی یک تصور اشتباه است که محدودیتی برای بهبودی در زمان معینی وجود دارد و متأسفانه برخی پزشکان این تصور را تقویت میکنند. ناراحت کننده است زمانی که بیماران به من مراجعه کرده و میگویند، «خب، پزشک به من گفت که دیگر هرگز نمیتوانم بازویم را حرکت دهم،» و من متوجه میشوم که آن پزشک یک پزشک اورژانس بوده است که از تعریف، اورژانسها را میبیند و چیزهایی که با گذر زمان بهتر می شود نمیبیند. شاید یک نورولوژیست که تجربه زیادی در بهبودی سکتههای مزمن ندارد، بیانیهای عجولانه در مورد محدودیت یا سقفی برای بهبودی ارائه کند. اگر بیماران بتوانند با پزشکانی ارتباط برقرار کنند که بهبودی را بر زمان میبینند، که از یافتههای تحقیقاتی جدید آگاه هستند، آنگاه احتمالاً ایده بهتری از اینکه چقدر میتوانند انتظار بهبودی داشته باشند، خواهند داشت


















































در مورد دستیابی به بهبودی کامل، بستگی به سن فرد و نوع سکته دارد. پس از یک سکته خفیف، بسیاری از بیماران به بهبودی کامل دست مییابند. اگر سکته قابل توجه باشد اما بیمار بسیار جوان باشد، فرد ممکن است به بهبودی کامل دست یابد..
برای اکثر بیماران سکته، بهویژه آنهایی که بزرگسال هستند و دچار سکتههایی با اندازه متوسط شدهاند، دستیابی به بهبودی کامل معمولاً مشاهده نمیشود. با این حال، دستیابی به بهبودی معنادار و بازیافتن فعالیتهای از دست رفته، اهداف منطقی و امکانپذیری هستند.


















































چه عواملی بر روند بهبودی سکته تأثیر میگذارند؟
چندین عامل وجود دارند که تعامل قدرتمندی با روند بهبودی سکته دارند. یکی از این عوامل، سن است—هرچه مغز جوانتر باشد، قابلیت بهبودی بیشتری دارد. در مقابل، هرچه فرد مسنتر باشد، تأثیر منفی سن بر روند بهبودی بیشتر میشود. عامل دیگر، مکان وقوع سکته در مغز است. اگر سکته مسیرهایی از مغز به ستون فقرات را از بین ببرد، بهبودی به شدت کاهش مییابد. اندازه سکته نیز تعامل مهمی دارد، اگرچه شاید به اندازهای که فکر میکنید، نیست. اینکه آیا قسمتهای حیاتی مغز توسط سکته آسیب دیدهاند، مهمتر است، اما به طور کلی، سکتههای بزرگتر با بهبودی کمتری همراه هستند. علاوه بر این، شرایط پزشکی مانند دیابت کنترل نشده، میتواند بر روند بهبودی تأثیر بگذارد.


















































انگیزه کلی و سطوح فعالیت فیزیکی بیماران نیز اغلب بر بهبودی تأثیر میگذارد. من اغلب میبینم که بیماران به خانه بازمیگردند و به تدریج کمتر فعال میشوند. دیدن این امر واقعاً ناامید کننده است، زیرا بیماران سکته به شدت نسبت به بیفعالیتی حساس هستند و تواناییهای بازیافتی خود را به سرعت از دست میدهند، اگر از آنها استفاده نکنند. بنابراین، اکنون سکته به عنوان یک بیماری پیشرونده مزمن تلقی میشود، نه آنچه باید باشد، یعنی یک واقعه حاد که سپس به آرامی از آن بهبود مییابیم. به جای آن، بسیاری از بیماران سکته به خانه بازمیگردند، به قدری کم فعالیت دارند که بهبودی اولیهای که در توانبخشی به دست آورده بودند را از دست داده و پس از پنج سال، در وضعیت بدتری نسبت به سه ماه پس از سکته قرار میگیرند. این بیشتر به دلیل بیفعالیتی است. واقعاً موردی از “استفاده کن یا از دست بده” است.
این میتواند به یک چرخه معیوب تبدیل شود. واضح است که انجام دادن فعالیتهای فیزیکی که قبلاً انجام میدادید سختتر است؛ با این حال، انجام آنها بیش از هر زمان دیگری اهمیت پیدا میکند. یک تیم پزشکی مجرب در زمینه سکتههای مزمن میتواند با بیماران همکاری کند تا فعالیتهایی که لذتبخش هستند را شناسایی کنند تا انگیزه بالا بماند، اما چالشهای تدریجی را افزایش دهد تا بیماران بتوانند در بهبودیهای خود پیشرفت کنند.


















































یکی از عوامل مهم تأثیرگذار بر بهبودی سکته، خود سکته است: اندازه، موقعیت، نوع آسیب به مغز، میزان التهاب، و خونرسانی به مغز. عوامل فیزیکی دیگری نیز وجود دارند، مانند ثبات پزشکی، استقامت، و توانایی مشارکت در درمان.
من به تمامی بیماران و اعضای خانوادههایشان میگویم که اراده نیمی از جنگ است. انگیزه و اراده اهمیت بسیاری دارند. آنها همه چیز را تشکیل نمیدهند، اما اهمیت زیادی دارند. بخش زیادی از فرآیند بهبود پس از یک سکته به آنچه فرد خود انجام میدهد، چقدر سخت کار میکند، و چه مقدار تلاش وارد میکند، بستگی دارد.


















































ما در توانبخشی از آنچه مدل مراقبت بیو-روانی-اجتماعی نامیده میشود، پیروی میکنیم. بدون شک، عوامل بیولوژیکی اهمیت دارند، اما این عوامل کل فرآیند را رهبری نمیکنند. بخش بزرگی از بهبودی به آنچه فرد به آن میپردازد، چگونگی احساس او نسبت به آن، و میزان حمایتی که دریافت میکند—از نظر اجتماعی، معنوی، و روانشناختی—وابسته است. داشتن خانوادهای حمایتگر و محیطی حمایتکننده به همراه منابع جامعه میتواند بسیار ارزشمند باشد.
مهم است که بیماران نگرش مثبتی داشته باشند. هیچکس نمیتواند بهبودی شما را پیشبینی کند. «هر روز، سه چیز ساده و مشخص که بابت آنها سپاسگزارید را بیابید. اگر امروز در فیزیوتراپی یک قدم بیشتر برداشتهاید، لحظهای را برای قدردانی از پیشرفتتان اختصاص دهید. اگر امروز غذای مورد علاقهتان برای ناهار سرو میشود، لحظهای را برای سپاسگزاری اختصاص دهید. این تمرین ساده میتواند به شما کمک کند تا در طول مسیر بهبودی، نگرش مثبتی داشته باشید. داشتن دیدگاهی مثبت میتواند تأثیر عمیقی داشته باشد.»


















































نوروپلاستیسیتی چیست و چگونه بر بهبودی سکته تأثیر میگذارد؟
نوروپلاستیسیتی روشی است که به موجب آن مدارهای مغزی میتوانند تغییر کرده و شکلهای جدیدی به خود بگیرند. ما از این قابلیت شگفتانگیز مغز برای تغییر به نفع بهبودی بیشتر عملکرد پس از سکته استفاده میکنیم. همهی ما همواره زمانی که خاطرات جدیدی را شکل میدهیم یا چیزهای جدیدی را یاد میگیریم، از نوروپلاستیسیتی استفاده میکنیم. در بیماران سکته، بافت مغزی که زنده مانده، میتواند برخی از عملکردهای بافت از دست رفته را بر عهده بگیرد.
زمانی که تصویربرداری از مغز افراد در حال بهبودی از سکته انجام میشود، مشاهده میکنیم که مغزها فعال اما به شیوههایی ناکارآمد هستند. نواحی زیادی فعالیت دارند، اما الگوها یا شبکههای مشخصی وجود ندارد. سپس، با آموزش و فعالیتهای ویژهای که بیماران یاد میگیرند چگونه انجام دهند، شاهد فعالسازی قویتر این شبکهها به شکل مشترک در شبکه بهبودی هستیم. در نتیجه، مغز از این تمرینات و تلاشهای اضافه بیماران بهره میبرد تا شبکه جدیدی از نورونها را برای انجام کارهایی که از دست رفته، چه گفتار، حرکت یا احساس باشد، آموزش دهد. با این حال، مغز واقعاً از تشکیل این شبکه جایگزین بیزار است. همین مسئله باعث میشود که این شبکه جایگزین به سرعت زمانی که فعالیت نداشته باشیم، از بین برود. میتوان آن را دوباره به دست آورد، اما نگه داشتن شبکه بهبودی مغزی فعال و متصل نیاز به تقویت مداوم دارد.


















































بازماندگان سکته چه اقداماتی میتوانند برای به حداکثر رساندن این نوروپلاستیسیتی انجام دهند؟
دکتر کارمایکل میگوید: داروهای امیدبخشی وجود دارند که ممکن است در ۷ تا ۱۰ سال آینده برای تقویت پلاستیسیتی و ترویج بهبودی موجود شوند. اما در حال حاضر، مهمترین کار استفاده مداوم از عملکرد آسیبدیده به صورت روزانه است. حتی اگر انجام آن سخت باشد، هر روز زمان و تلاشی را برای استفاده از تواناییهایی که کار نمیکنند، اختصاص دهید.


















































۱۰ اصول نوروپلاستیسیتی: استراتژیهای پیشرفته برای بهبود پس از سکته مغزی
درمانهای پیشرفته سکته مغزی از پدیده نوروپلاستیسیتی برای تقویت و ایجاد مسیرهای جدید در مغز بهره میبرند. این فرآیند از طریق تجربیات مثبت و تکراری انجام میشود. در زیر، ده اصل کلیدی نوروپلاستیسیتی که تجربهمحور است، بیان شده است:
۱. **استفاده کنید یا از دست دهید**: مهارتهایی که کمتر مورد استفاده قرار میگیرند، تضعیف میشوند. این اصل تأکید دارد بر اهمیت مداوم استفاده از تواناییها برای حفظ آنها.
۲. **استفاده کنید و بهبود بخشید**: تمرین مداوم مهارتها منجر به پیشرفت آنها میشود. این اصل بر اهمیت تلاش مستمر برای پیشرفت تأکید دارد.
۳. **اختصاصی بودن**: تمرین دقیق و متمرکز بر مهارتهای خاص برای بهبودی ضروری است. این اصل نشان میدهد که تمرینات باید مستقیماً مرتبط با هدف نهایی باشند.
۴. **تکرار اهمیت دارد**: تغییر ماندگار در مغز نیاز به تکرار مکرر دارد. این اصل بر اهمیت تمرین مداوم و تکراری تأکید میکند.
۵. **شدت اهمیت دارد**: تکرارهای بیشتر در زمان کوتاهتر برای تقویت اتصالات نورونی مورد نیاز است. این اصل بر اهمیت فشردهسازی تمرینات تأکید دارد.


















































۶. **زمان اهمیت دارد**: نوروپلاستیسیتی یک فرآیند زمانبر است که نیازمند صبر و پشتکار است. این اصل بر اهمیت شروع زودهنگام و پیگیری مداوم تمرینات تأکید دارد.
۷. **اهمیت معنادار بودن**: تمرینات باید برای فرد ارزشمند و معنادار باشند. این اصل بر اهمیت انگیزه شخصی و ارتباط عاطفی با فرآیند تمرین تأکید دارد.
۸. **سن اهمیت دارد**: با اینکه مغزهای جوانتر به سرعت تغییر میکنند، اما توانایی بهبود در هر سنی وجود دارد. این اصل بر امکان پیشرفت در همه
سنین تأکید دارد.
۹. **انتقال**: تمرین یک مهارت میتواند به بهبود مهارتهای مرتبط کمک کند. این اصل نشان دهنده اهمیت تنوع در تمرینات است.
۱۰. **اختلال**: یادگیری روشهای آسانتر اما نادرست میتواند مانع از یادگیری صحیح شود. این اصل بر اهمیت اجتناب از عادتهای بد و تمرکز بر روی روشهای صحیح تأکید دارد.
این اصول نه تنها برای یادگیری مهارتهای جدید بلکه برای بازیابی مهارتهای از دست رفته پس از سکته مغزی اساسی هستند. تلاش مداوم، تمرکز بر تمرینات معنادار، و انعطافپذیری در رویکردها میتواند به حداکثر رساندن فرصتها برای بهبود کمک کند.
چه یک مهارت جدید یاد میگیرید یا دوباره یادگیری یک مهارت از دست رفته، واضح است که باید روی چیزی که میخواهید در آن بهبود پیدا کنید، تمرین کنید. هیچ راه حل سریعی وجود ن دارد.


















































اعضای خانواده پس از یک سکته چه اقداماتی میتوانند انجام دهند؟
این دورهای بسیار پرتنش است. احساسات به شدت در جریان هستند. اغلب، چندین عضو خانواده با سطوح متفاوتی از درک درگیر میشوند. وضعیت به سرعت در حال تغییر است، که میتواند به سوءتفاهم، نااطمینانی، و اضطراب زیادی منجر شود. یکی از روشهایی که میتواند مفید باشد، این است که خانواده درخت ارتباطی ساختاریافتهای تعیین کند، با یک نفر به عنوان رهبر. پس از آن، متخصصان پزشکی میتوانند به خوبی و به طور مکرر با آن فرد ارتباط برقرار کنند، به جای اینکه در زمانهای مختلف با تعداد زیادی از افراد که هر کدام داستان کمی متفاوتی دریافت میکنند، صحبت کنند. ارتباط روشن با یک یا دو عضو خانواده اختصاصی به حداکثر رساندن اطلاعاتی که خانواده دریافت و بر اساس آن عمل میکند کمک میکند و سپس اجازه میدهد پزشکان به سرعت از یک وضعیت اورژانسی عبور کنند.
ما بر اعضای خانواده به عنوان یک بخش حیاتی از تیم تکیه داریم. اعضای خانواده توانایی ارائه حمایت عاطفی فراوانی دارند. گاهی اوقات این حمایت فقط با حضور آنها، گاهی با گوش دادن به بیمار، و گاهی اوقات با تشویق، تحریک، اجبار، یا حتی رشوه دادن—به هر روشی که برای ایجاد انگیزه در فرد لازم باشد، ارائه میشود.


















































در مواردی، اعضای خانواده بخش بزرگی از کمکهای فیزیکی را بر عهده میگیرند. ما تقریباً همیشه به خانوادهها آموزش میدهیم چگونه تمرینات را انجام دهند، چگونه در انتقال بیمار از تخت به بیرون و بالعکس کمک کنند، چگونه یک ویلچر را هدایت کنند، چگونه در رفتن بیمار به دستشویی به او کمک کنند؛ بنابراین آموزش مراقبین یا اعضای خانواده به یک بخش کلیدی از فرآیند تبدیل میشود.
ما مسئولیت داریم که آموزش و حمایت عاطفی را نه تنها به بیمار بلکه به خانواده نیز ارائه دهیم، تا خانواده بتواند تا حد امکان در توانبخشی فرد مبتلا به سکته کمک کند. سکته نه تنها بر فرد بلکه بر کل خانواده تأثیر میگذارد. نیاز است که بیمار، خانواده، و متخصصان پزشکی به عنوان یک تیم به سوی اهداف مشترک برای حداکثر سازی بهبودی همکاری کنند.


















































تیم بهبودی شما
ما میدانیم که پزشکان و پرستاران بخشی از تیم پزشکی در بیمارستان خواهند بود، اما افراد بیشتری نیز دخیل هستند—بیش از آنچه شاید تصور کنید. ما قبلاً با دو تن از متخصصینی که فوراً با آنها مواجه میشوید، آشنا شدهایم:
– نورولوژیست: پزشکی که به مغز تسلط دارد و در تشخیص سکته و تعیین بهترین روش درمانی کمک میکند.
– پرستار: کارکنان بهداشتی که به صورت ۲۴ ساعته برای ارزیابی، درمان، آموزش، کمک و ارائه مراقبت به بیماران در بیمارستان پس از سکته حضور دارند.


















































شما در بیمارستان با متخصصان بهداشتی دیگری نیز آشنا خواهید شد و هر یک نقش خاصی دارند که نیازمند دانش و مهارتهای تخصصی است. شما ممکن است با:
– فیزیوتراپیستها: آنها برای کمک به شما در بازیافت قدرت فیزیکی و تحرکتان هستند.
– کاردرمانگران: آنها برای کمک به شما در بازگشت به فعالیتهای روزمره هستند.
– گفتاردرمانگران: آنها برای کمک به شما در زمینه ارتباط و بلع هستند.
– مددکاران اجتماعی: آنها برای حمایت از شما و اتصال شما به منابع مورد نیاز در جامعهتان هستند.
– رواندرمانگران: آنها برای کمک به شما در تطبیق با زندگی پس از سکته یا ارزیابی مهارتهای شناختیتان هستند.
– متخصصان تغذیه: آنها برای اطمینان از اینکه رژیم غذایی سالمی با
تغذیهای که برای بهبودی نیاز دارید دریافت میکنید، هستند.
– داروسازان: آنها برای مدیریت داروهای شما و توجه به تداخلات و عوارض جانبی هستند.
– و بسیاری دیگر


















































در بخش بعدی، به نحوهای که این متخصصان میتوانند در طول دوره بهبودی به شما کمک کنند، خواهیم پرداخت. اما به خاطر داشته باشید که …
مهمترین اعضای تیم بهبودی سکته شما و خانوادهتان هستند.
این سکته شماست، زندگی شماست، و بهبودی شماست.


















































